Hiperplasia Benigna da Próstata
Desenvolvido pela Dra. Tânia Maia

1. ANATOMIA E FUNÇÃO DA PRÓSTATA
A próstata é uma glândula sexual acessória cuja secreção, em conjunto com a das vesículas seminais forma a maior parte do fluido seminal.
A secreção prostática é ligeiramente ácida, sendo um dos seus constituintes a enzima PSA, responsável por liquefazer o esperma.
Possui um formato piramidal (de base superior e ápice inferior) que rodeia a uretra prostática, desde o colo vesical até ao diafragma urogenital. Localiza-se na pelve menor, anteriormente à ampola rectal e posteriormente ao púbis, medindo 2 cm no sentido anteroposterior e 3 cm verticalmente e pesando cerca de 8 g na idade jovem.
Apresenta uma parte anterior praticamente desprovida de glândulas, sendo composta por tecido fibromuscular. O tecido glandular encontra-se subdividido em 3 zonas: periférica (70%), central (25%) e de transição (5%). A zona periférica (parte posteroinferior da próstata) é o local de origem da maioria dos carcinomas prostáticos, enquanto que a HBP ocorre na zona de transição (a parte mais interna da glândula que circunda a uretra).
2. DEFINIÇÃO HISTOLÓGICA
A HBP caracteriza-se pelo aumento do número de células que integram a constituição normal da próstata (células epiteliais e do estroma), começando como micronódulos na zona de transição, que crescem e coalescem para formar macronódulos. Esta alteração histológica não é considerada uma lesão pré-maligna, pelo que não diminui a esperança de vida podendo, no entanto, apresentar um grande impacto na sua qualidade.
3. FACTORES DE RSICO
Idade: a HBP é um distúrbio extremamente comum em homens com idade superior a 50 anos, ocorrendo sintomatologia relacionada com a HBP em cerca de um terço dos homens desta faixa etária. Se um homem viver tempo suficiente esta alteração é inevitável, embora nem sempre seja sintomática.
Ambiente Hormonal Androgénico: a estrutura e função da próstata são reguladas pela testosterona, que é convertida em diidrotestosterona (DHT) na próstata, pela enzima 5? redutase. A DHT liga-se ao receptor de androgéneos presente nas células estromais e epiteliais, estimulando a produção de vários factores de crescimento e seus receptores (FGF-7 , 1 e 2 ; TGF-?). Estes factores, por sua vez, actuam aumentando a proliferação de células estromais e diminuindo a morte de células epiteliais.
Outros factores que poderão contribuir para esta patogenia multifactorial são a inactividade física e os componentes da síndrome metabólica, tal como obesidade visceral (perímetro abdominal aumentado) e resistência periférica à insulina, que são acompanhados pelo aumento de IGF1 e estradiol que promovem o crescimento prostático.
4. SINTOMAS E COMPLICAÇÕES
Não existe uma relação directa entre o aumento do volume prostático e a sintomatologia, pelo que os sintomas podem ser de maior ou menor intensidade, com ou sem aumento do volume. Assim, a HBP pode evoluir de forma silenciosa tendo como primeira manifestação uma complicação grave.
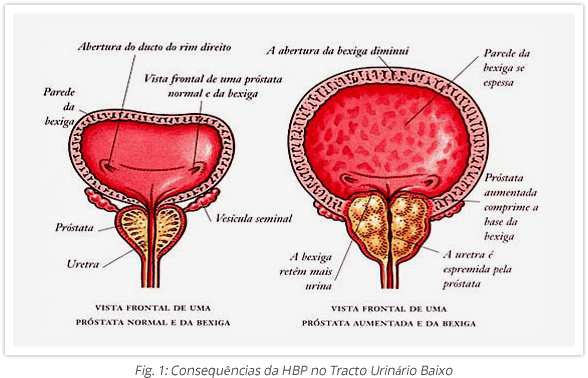
A zona de transição ao crescer comprime e distorce a uretra prostática, causando obstrução ao fluxo urinário e produzindo sintomas. Assim, pela sua estreita relação de proximidade à uretra prostática e bexiga, os sintomas estão relacionados com as fases do ciclo miccional e são os seguintes:
– sintomas de enchimento: imperiosidade (necessidade súbita e inadiável de urinar), polaquiúria (aumento da frequência urinária), noctúria (interrupção do sono para urinar), incontinência por imperiosidade, peso/dor suprapúbica.
– sintomas de esvaziamento: hesitação (dificuldade em iniciar a micção), esforço miccional (necessário esforço abdominal para urinar), jacto urinário mais fraco, de menor calibre e interrompido, micção prolongada, retenção urinária, incontinência por regurgitação.
– sintomas pós miccionais: sensação de esvaziamento incompleto, gotejo terminal e pós-miccional.
Por outro lado, o aumento da resistência ao fluxo urinário provoca alterações compensatórias na bexiga como a hipertrofia do músculo detrusor, deposição de matriz extracelular e distensão, com perda de compliance.
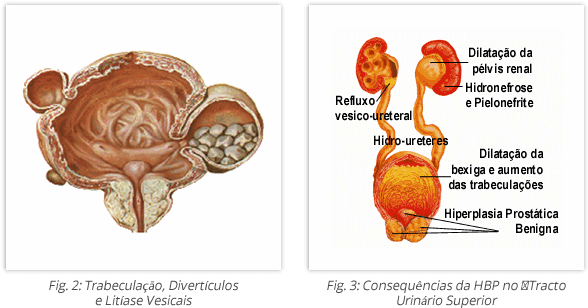
Estas alterações interferem com os mecanismos motores e sensitivos vesicais causando contracções involuntárias do detrusor, o que agrava os sintomas. Além disso, cursam com a incapacidade de esvaziar completamente a bexiga, que aliada à formação de divertículos vesicais, criam um reservatório de urina residual que predispõe para o desenvolvimento de infecções vesicais e renais de repetição, e para a formação de cálculos vesicais. Pode surgir incapacidade completa para urinar com retenção urinária aguda.
A transmissão retrógrada da pressão pode, ainda, conduzir à dilatação do tracto urinário superior, com refluxo urinário e consequente comprometimento da função renal – Insuficiência Renal Obstrutiva.
Episódios de hematúria (presença de sangue na urina) recorrente podem surgir, uma vez que a próstata hiperplasiada é densamente vascularizada.
5. DIAGNÓSTICO E EXAMES AUXILIARES
É fundamental a sistematização cuidada das queixas do doente, tentando perceber a existência de factores que contribuam para o quadro clínico ou até que apontem para um diagnóstico diferente, uma vez que esta sintomatologia do tracto urinário inferior não é específica mas, pelo contrário, transversal a várias patologias. No exame físico, o toque rectal encontra uma próstata aumentada, não dolorosa, móvel e de consistência fibroelástica.
Os exames auxiliares são importantes para o diagnóstico diferencial, avaliação da repercussão funcional da doença e detecção de complicações, sendo aplicados de acordo com a sua pertinência em cada caso:
– Urinálise e Sedimento urinário: diagnóstico diferencial com infecções do tracto urinário e tumores do urotélio.
– PSA sérico: indicador indirecto do volume da glândula e diagnóstico diferencial com carcinoma prostático.
– Ecografia prostática e vesical: avaliação mais exacta do volume prostático (implicações na escolha terapêutica), verificação de alterações vesicais – divertículos, cálculos – e medição do resíduo pós miccional.
– Clearance de creatinina e Ecografia renal: avaliação funcional e morfológica do aparelho urinário superior.
– Fluxometria: exame não invasivo, que avalia o fluxo urinário (mL/ segundo) e o fluxo máximo (Q max), permitindo perceber se existe obstrução e inferir a gravidade da mesma.
– Estudos de Pressão- Fluxo: exame invasivo para diagnóstico diferencial entre fluxo urinário baixo por obstrução ou por hipocontractilidade do músculo detrusor.
– Uretrocistoscopia: exame invasivo usado na suspeita de patologia uretral ou vesical e no estudo de hematúrias (exclusão de patologias mais graves).
6. TRATAMENTO
Face ao exposto anteriormente, depreende-se que a HBP não diz respeito apenas ao aumento do volume da glândula, sendo colocado enfoque no impacto que os sintomas apresentam na qualidade de vida.
Assim, podem usar-se questionários (IPSS) que permitam perceber a gravidade dos sintomas e o impacto na qualidade de vida, de forma a orientar a escolha terapêutica e a monitorizar a resposta à mesma. Com as possibilidades de tratamento actuais que atenuam os sintomas e atrasam ou evitam a progressão da doença, existe uma tendência para o adiamento e diminuição do uso da cirurgia.
6.1. Observação Expectante – É realizada nos doentes com HBP não complicada, sintomas ligeiros e baixa probabilidade de progressão. Devem ser adoptadas medidas gerais: diminuição da ingestão de líquidos, especialmente antes de dormir; moderação da ingestão de álcool e produtos com cafeína; tratamento da obstipação; programas de micção cronometrada (esvaziar a bexiga à primeira necessidade e regularmente); adaptar a medicação do doente de forma a que tenha menos impacto na função urinária.
6.2. Farmacológico:
– Inibidores α 1- adrenérgicos: diminuem o tónus do músculo liso da próstata e colo vesical, resultando num aumento do fluxo urinário. É a terapêutica mais usada e efectiva para os sintomas, apresentando melhorias num curto espaço de tempo (poucas semanas). No entanto, não alteram a progressão da doença. Actualmente são mais selectivos, sendo pouco frequentes os efeitos laterais, como a hipotensão postural, astenia, tonturas, cefaleias, congestão nasal e ejaculação retrógrada.
– Inibidores 5α- redutase: inibição da síntese da DHT, suprimindo o estímulo androgénico para o crescimento, o que leva à diminuição do volume da próstata (até 20-30%). Diminuem o obstáculo mecânico, sendo mais eficazes em próstatas com peso superior a 40 g (nas quais os inibidores α 1 são menos eficazes). Demoram alguns meses para melhorar a sintomatologia (o efeito máximo é conseguido aos 6 meses), mas permitem alterar a evolução da doença, pois diminuem o risco de retenção urinária aguda e a necessidade de cirurgia. Os efeitos adversos são pouco frequentes e reversíveis: diminuição da libido, disfunção eréctil, diminuição do volume do ejaculado e ginecomastia.
– Fitoterapia: São extratos de plantas que poderão ser uma opção terapêutica, principalmente quando se pretende evitar os efeitos adversos dos outros fármacos em doentes com sintomatologias mais moderadas.
– Antimuscarínicos: podem ser usados em doentes com predomínio de sintomas de armazenamento, que tenham resíduos pós miccionais baixos e fluxos urinários razoáveis, pois podem precipitar a retenção urinária aguda.
– Desmopressina: pela sua acção antidiurética permite o alívio da noctúria.
– Inibidores da 5-fosfodiesterase: úteis nos doentes com disfunção eréctil associada.
Recentemente foi aprovado o uso do Tadalafil 5mg, toma diária, para os doentes com disfunção eréctil e LUTS/HBP, com melhoria dos sintomas urinários semelhante ao dos bloqueadores alfa1 adrenérgicos, com a vantagem adicional da melhoria da sua função eréctil.
6.3. Cirúrgico – As indicações absolutas do tratamento cirúrgico são: retenção urinária aguda, infecções urinárias de repetição, hematúria macroscópica, hidronefrose, deterioração da função renal, lítiase ou divertículos vesicais.
A cirurgia deve também ser realizada em casos de sintomatologia refractária ao tratamento médico. O tratamento cirúrgico tem efeito muito marcado no alívio sintomático e no aumento do fluxo máximo urinário.
Importa realçar que a próstata não é removida por completo em nenhuma técnica cirúrgica, permanecendo o risco de desenvolver carcinoma da próstata e a necessidade de continuar a realizar medidas de rastreio.
– Cirurgia Endoscópica
Ressecção Transuretral da Próstata (RTU-P): actualmente, é a cirurgia de 1ª linha e consiste na remoção da próstata hiperplasiada, pela introdução do ressectoscópio através da uretra. Não é utilizada quando o peso da próstata ultrapassa os 80 g, pois o tempo cirúrgico deve ser inferior a 60 minutos para minimizar a absorção do líquido de irrigação e evitar a hiposmolalidade, e consequente síndrome de RTU.
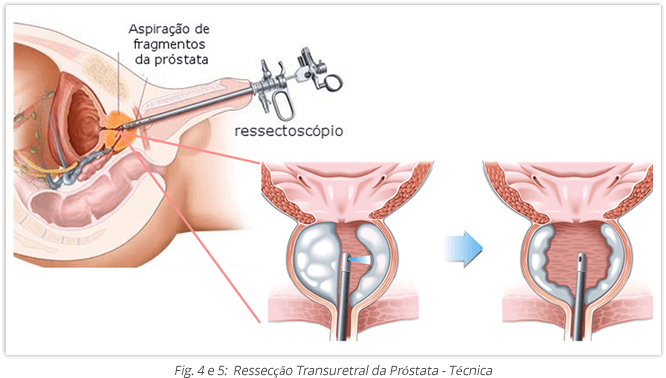
Incisão Transuretral da Próstata (ITU-P): corte profundo da próstata até à cápsula, realizada através da uretra. Usada em próstatas pouco aumentadas (<30g) e sem lobo médio. Alternativa nos doentes sem condições gerais para outro tipo de cirurgia.
Vaporização Transuretral da Próstata (VTU-P) por laser: vaporização do tecido por laser, através da uretra. Alternativa em doentes com coagulopatias.
Cirurgia Aberta – Remoção da próstata hiperplasiada através de uma incisão infra-umbilical mediana. Indicada quando próstata pesa mais do que 70-80 g, litíase vesical volumosa ou divertículos e impossibilidade do doente adoptar posição de litotomia necessária às técnicas endoscópicas.
Complicações cirúrgicas: Estas técnicas estão associadas a taxas de mortalidade muito baixas (no conjunto das várias técnicas a taxa é inferior a 0,25%) e os principais efeitos adversos são a hemorragia (2-5%), incontinência urinária (3%), estenose da uretra e contractura do colo vesical (4%), ejaculação retrógrada (70% RTU-P ; 40% ITU-P ; 80% cirurgia aberta). Finalmente, é de salientar que existem algumas técnicas minimamente invasivas, mas de eficácia inferior às técnicas anteriormente apresentadas.
Técnicas cirúrgicas minimamente invasivas: Rezum
Bibliografia:
“Gray´s Anatomy – The Anatomical Basis of Clinical Practice”. 40th Edition. Churchill Livingstone Elsevier, 2008.
Robins & Cotran, “Pathologic Basis of Disease”. 8th Edition. Saunders Elsevier, 2010.
DIAS, José Santos, “Urologia Fundamental na Prática Clínica”. Lidel, 2010.
Figura 1: http://www.ipiranga-guiaonline.com/cancer-prostata-ipiranga.asp
Figura 2: http://dc317.4shared.com/doc/Ha0czjPb/preview.html
Figura 3: http://www.uro.com.br/doencas.htm
Figura 4: http://www.mdsaude.com/2011_03_01_archive.html
Figura 5: http://www.safemedtrip.com/pcnl-surgery_in_india.html